Reportajes
La penúltima batalla del Hospital Juárez

Elías Camhaji, El País
La frontera entre el mundo limpio y el mundo infectado es una línea amarilla pintada sobre el suelo de la lavandería del Hospital Juárez de Ciudad de México. Si uno da un paso y cruza esa línea entra al “área negra”, donde está toda la contaminación: como si fuera la escena de un crimen rutinario en la que, en vez de cuerpos o coches destrozados, hay cuatro lavadoras industriales que procesan cada día dos mil quinientos kilos de ropa sucia con todos los fluidos y excrecencias que producen los cuerpos. “¿Quiere verla?”, pregunta emocionado un hombre de 26 años que se llama Jokebed Basán, como si quisiera agasajar al primer invitado que llega a su casa. “Aquí nunca nos vienen a visitar”, dice. “Pásele, pásele”.
En el cuarto de lavado del hospital trabajan, esta mañana de mayo, 15 hombres y tres mujeres. Cuando el Juárez empezó a reconvertirse en uno de los “hospitales covid” de la capital mexicana, a principios de marzo, nadie quería sentarse con ellos en el comedor. “Éramos los apestados, sentías las miradas de todos”, cuenta Josué Méndez, y se ríe. Méndez tiene 22 años y es el encargado de la ropa en la ruta covid: empuja un carrito de lavandería por el piso de internación, recoge, lo empuja por terapia intensiva, recoge, entrega uniformes limpios, vuelve al lavadero. La novedad es que ahora, además de “heces, sangre, pañales, agujas, compresas, bisturíes”, la ropa también puede traer el nuevo virus. Y que el trabajo es cada vez mayor. Pero sigue siendo el mismo: doblar, doblar, cargar, recoger, doblar durante ocho horas diarias en un cuarto de máquinas caluroso, sin ventanas, del tamaño de una bodega industrial, con el ruido del motor de un barco. “Es el trabajo que nadie quiere hacer”, resume Méndez.
México detectó el primer caso de coronavirus el 27 de febrero. Hoy, el país ha rebasado los 90,000 contagios y tiene más de 10,000 muertes. Mientras Europa y Asia salen poco a poco del confinamiento, América se ha convertido en el epicentro mundial de la pandemia.
El regreso a una “nueva normalidad” aún parece lejano para los 2,900 trabajadores del Hospital Juárez, uno de los diez más grandes de México, que aún viven “el pico del Día de las Madres”: el resultado de los festejos y salidas de miles de personas en plena epidemia.
Casi 11,400 profesionales de la salud se han contagiado de coronavirus en México, según los últimos datos oficiales. Al menos 70 trabajadores del Hospital Juárez se han hecho la prueba. La institución evita dar una cifra concreta, pero asegura que solo una fracción ha dado positivo.
En el momento más crítico de la pandemia, los trabajadores de salud tratan de lidiar con el miedo y el desgaste mientras enfrentan un virus que ha cambiado la relación con los pacientes, las formas de vestir y de mover a los enfermos, de pasar una jeringa, de dar malas noticias. Estas son sus historias.
A casi tres meses de la declaración mundial de la pandemia, las metáforas bélicas han colonizado nuestro lenguaje y moldean nuestra forma de mirar y pensar lo que sucede. El coronavirus es el “enemigo invisible” (Donald Trump), el desafío más demandante “desde la Segunda Guerra Mundial” (Angela Merkel), la crisis que exige “fuertes batallones de médicos” (José Mujica), el protagonista de miles de textos “desde la primera línea de combate”. El fenómeno no es nuevo. Las metáforas bélicas se han usado desde el siglo diecisiete para referirnos a nuestros intentos de controlar las epidemias. En 1918, con la llamada gripe española, durante la peor crisis sanitaria del siglo XX, la prensa local representaba al virus como un engendro horrible que invadía el mapa de México desde Estados Unidos, como ha documentado el epidemiólogo Jorge Ramírez, profesor de la Universidad Nacional Autónoma de México.
Para el Hospital Juárez, un complejo de edificios que ocupa seis hectáreas en el norte de la ciudad más poblada de Norteamérica, las invasiones no son una sorpresa: nació gracias a una. Fue fundado como un hospital de guerra en un antiguo colegio agustino durante la invasión de Estados Unidos a México en 1847, una cicatriz sobre la que se construyó el nacionalismo mexicano: la pérdida de más de la mitad del territorio a manos de los gringos. Aquí se atendía a los soldados y se daba el adiós a los caídos; la fecha de inauguración sigue grabada hoy en las puertas y las paredes como testimonio de su pasado bélico, aunque hace más de tres décadas que no está en su sede original.
El Juárez es también un veterano de la sanidad pública de México. La cuna de la cirugía en el país, donde se hizo la primera transfusión (1860) y se creó el primer banco de sangre (1942), donde se tomó la primera radiografía (1896) y donde el terremoto de 1985 tumbó la torre de hospitalización, que tenía once pisos y era reconocida como una de las más modernas de México. Es un hospital que tiene el caos y el conflicto en su ADN. Entre sus paredes, el coronavirus no se vive con el descontrol ni el drama de las películas de guerra, sino con la concentración tensa de una sala de máquinas en medio de una tormenta: como si la desesperación fuera un derroche de energía que nadie se puede permitir en este momento.
“Es un día normal de chamba, no podemos decir que no, al final para eso nos alquilamos”, dice Méndez. Pero se trata de una normalidad recargada, que llena cada espacio con una nueva amenaza. “Aunque se ha vuelto rutinario, no deja de preocuparte que un día te puedas contagiar”, reconoce Basán, “es estresante y complicado”. Desde hace semanas, toda la ropa que protege a los médicos y enfermeros llega en grandes contenedores de plástico y se lava como si estuviera contaminada. Los uniformes y las sábanas tienen un uso tan intenso que su vida útil promedio es de dos meses, a lo sumo tres.
La penúltima batalla del Hospital Juárez es una contienda contra el hastío y la saturación que se libra con sudor, marcas en el rostro y párpados pesados. “Ha sido un trabajo titánico”, afirma Martín Antonio Manrique, el director, quien enmarca las últimas semanas como un momento histórico y definitorio para la institución. Se han reconvertido salas, consultas y gimnasios. Se han reconvertido rutinas y horarios. Se han reconvertido familias y la noción de desgaste y cansancio. “Nos hemos reconvertido nosotros mismos, retomando lo que aprendimos cuando empezamos”, señala Jony Cerna, un endoscopista que se sumó al equipo a principios de mayo.
Es la necesidad de transformar un lugar de 61,000 metros cuadrados con 500 trabajadores menos porque pertenecen a grupos de riesgo (mayores de 60 años, diabéticos, embarazadas). Es la urgencia de convencer a cientos de trabajadores que llevan años haciendo lo mismo todos los días de que son tiempos extraordinarios. Es la confianza en que tus compañeros saben exactamente lo que tienen que hacer y lo hacen. Para el Juárez la guerra empezó en 1847, no en marzo pasado. Y esta no parece ser su última pelea.
2. Las burbujas
La primera vez que le tocó llevar a un sospechoso de covid-19, el paciente pesaba unos 100 kilos y Miguel Zúñiga se puso muy nervioso. “No tanto por él, sino por la enfermedad”, admite ahora, un miércoles por la mañana, en la sala de urgencias del Hospital Juárez. Zúñiga es uno de los camilleros encargados de llevar a los pacientes recién ingresados a tres destinos diferentes: a hospitalización, a terapia o a imagen, donde les hacen radiografías para confirmar el diagnóstico. Si el paciente es muy pesado, el recorrido se hace más más lento. ¿Cuántos segundos hacen falta para contagiarse con el coronavirus?
Hasta la tercera semana de mayo, casi 11,400 profesionales de la salud se han contagiado de coronavirus en México, según cifras oficiales. Uno de cada cinco casos son camilleros, personal de limpieza u otros trabajadores sanitarios: son el tercer grupo más afectado después de médicos y enfermeras. Hace diez días, cuenta Zúñiga, falleció uno de sus compañeros. “Estamos aquí adentro, tenemos que asumir el riesgo”, dice. “Pero todavía me impacta, es muy difícil…”. Un grito corta en seco sus palabras: “¡Miguel! ¡Sale paciente, va a la [habitación] 221!”, vocifera una enfermera. La entrevista ha terminado. Zúñiga se mete en una pequeña bodega para cubrirse de pies a cabeza con varias capas de guantes, gorros, batas y botas. Es el quinto traslado que hace desde que empezó su turno, hace unas tres horas. “Un día tranquilo”, dirá después el doctor Gabriel Reyes, jefe de urgencias.
México vive un pico de contagios, pero el punto más alto de la escalada aún es una incógnita. Reyes llama a la oleada de pacientes que llegan estos días “el pico del Día de las Madres”: es el resultado de las salidas y los festejos que muchos mexicanos hicieron el pasado 10 de mayo para celebrar a sus jefas. “La población en general no dimensiona la gravedad”, dice Reyes. Según los cálculos del enfermero Rodolfo Valverde, que se prepara para trasladar al nuevo paciente junto con Zúñiga, este miércoles 20 de mayo “el hospital está al 98% de su capacidad”. Se acaba de abrir un lugar en hospitalización, en la habitación 221, y deben actuar rápido.
Valverde coloca el monitor de signos vitales entre los pies del paciente y segundos después empieza a pitar. Pip… pip… pip… pip… Los pasillos del hospital están paralizados. Cuando anuncian el traslado de un sospechoso de covid-19, los ascensores y escaleras de la torre norte se despejan y ya nadie puede pasar. Tampoco puede haber dos pacientes en ruta al mismo tiempo; tienen que coordinar con personal de protección civil, vigilancia, limpieza, enfermería, médicos. “Vámonos”, le dice Valverde a Zúñiga, y empiezan a recorrer el pasillo.
La pandemia ha hecho que, en cualquier espacio cerrado, todas las personas alrededor sean dignas de nuestra desconfianza. No sabemos quién puede portar el virus y creamos burbujas mentales para salir al mundo, temerosos de que revienten. Pero en los 50 metros que separan la sala de urgencias del área de internación de este hospital, esa imagen cobra vida: los pacientes son trasladados en una camilla cubierta con una burbuja plástica para evitar contagios. Cuando una de esas cápsulas avanza por el pasillo, todas las miradas están clavadas en el cilindro transparente. Los que empujan la burbuja también son víctimas del miedo, pero su trabajo es aguantárselo.
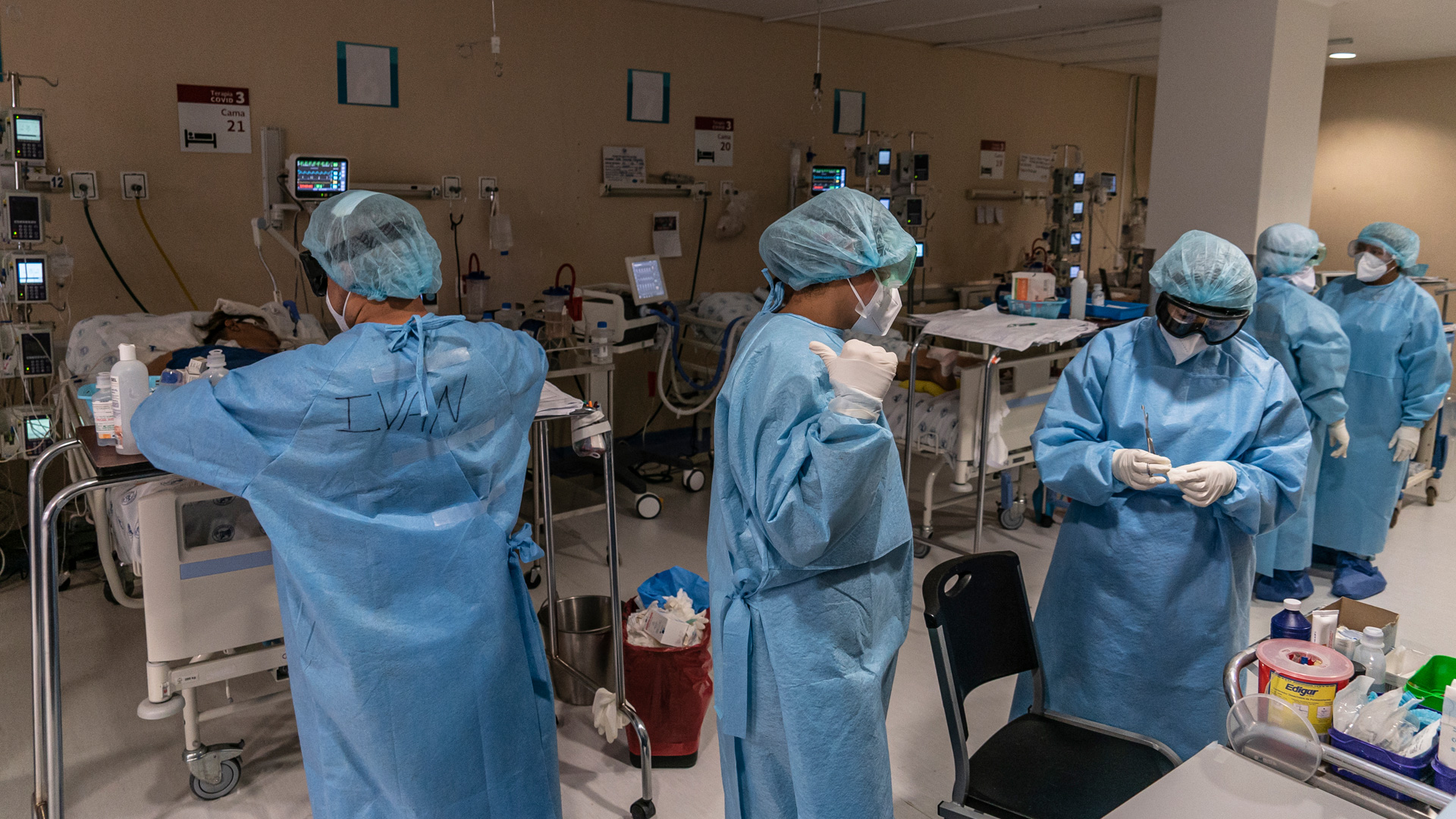
El Hospital Juárez tiene hoy unos 160 pacientes internados por covid-19, pero su director ha dicho que podría ampliar la capacidad hasta 500 camas para atender la emergencia. Cuentan con un grupo de casi 400 enfermeras y más de un centenar de médicos destinados a atender los casos de coronavirus, y es probable que sea el centro de salud más mediático de México. Mientras las dudas sobre las cifras oficiales y la magnitud de la pandemia en el país se han multiplicado durante la fase más crítica, la orden desde otros hospitales principales ha sido “nada de periodistas”; pero el Juárez siguió abriendo las puertas a medios locales e internacionales, con la tranquilidad de ser uno de los más modernos y con mejor gestión de la crisis.
La flexibilidad para recibir a los medios no significa, por supuesto, un acceso irrestricto. Cada reportaje se discute con miembros del equipo de comunicación del hospital, que establecen los límites de lo que se puede hacer y escoltan a los periodistas. En ese terreno difuso entre la prevención y el cuidado de la imagen de la institución, la promesa es que los trabajadores pueden hablar libremente, que “no hay respuestas correctas ni incorrectas”. Pero casi siempre el hospital decide quién habla con la prensa. La prueba de que ambas cosas tal vez pueden coexistir es Carmen Díaz, que ahora sale exhausta de su turno de limpieza en terapia intensiva, ve a los periodistas que la esperan, pide que la disculpen un minuto y se acerca a un miembro del equipo de comunicación: “Nomás tengo una pregunta”, le dice, “¿por qué yo? Hay tanta gente que está haciendo una labor extraordinaria”, argumenta Díaz, “¿por qué no les piden que hablen a ellos?”. Él le contesta que los reporteros quieren tener contacto con todo tipo de trabajadores, y que su labor es tan importante como la de todos.
Personal médico se prepara para ingresar al área de pacientes covid-19. VIDEO: Gladys Serrano
Díaz entonces vuelve y se dispone a hablar: empieza a contar en qué consisten las tareas de una afanadora, como se les llama a las trabajadoras de limpieza; habla sobre cloro, detergente y marcas de jabón; de su obsesión por mantener el área impecable, y, en el tren de sus palabras, dice de pronto: “Si te soy sincera, no me gusta ser afanadora”. En otra vida fue secretaria y recepcionista. Después se casó, nacieron sus hijas, tuvo que salir a buscar otro trabajo y hace dos años entró al Juárez. Está aquí por necesidad. “Mi hermano tiene coronavirus desde hace como una semana”, cuenta. “Créeme que en lugar de estar aquí, quisiera irme a mi casa a llorar”. Mientras empuja el trapeador por el área de terapia, rodeada de desconocidos que luchan por su vida dentro de sus burbujas, su cabeza está a 20 kilómetros, en Mixcoac, en la casa de su madre, donde su hermano intenta recuperarse.
“Es difícil ver por los demás cuando tú tienes un problema bien grave, pero tenemos que estar unidos”, dice Díaz antes de despedirse, “ese desinterés por los demás nos está llevando a la ruina con este virus”.
3. Un hombre despierto
En el primer piso del Hospital Juárez hay 23 pacientes en situación crítica por covid-19, pero solo uno de ellos está despierto. Fernando C. debe tener unos 50 años y es el único que puede ver cómo funciona su ventilador. Es el único que puede observar los cables, los tubos y las agujas que lo mantienen con vida. El único que puede reaccionar a la música que suena ahora en la radio de terapia intensiva, un lunes al atardecer: â" Llega a mi vida y se abre una página nueva en la lucha incesante de la humanidaaaad…â" âª. Es el tema de una telenovela de 1988 que se llama Amor en silencio. Don Fernando, al parecer, lo odia en silencio: no puede hablar porque está intubado, pero pone la mano a la altura de su cuello y la mueve lentamente de un lado a otro, como diciendo “córtenle”. No necesita pronunciar nada para decirlo todo.
Terapia intensiva, el destino más temido de la pandemia, cumple con el lugar común que se atribuye al ojo de un huracán: el centro de la tormenta es un espacio donde reina la calma. Alrededor pasan cosas todo el tiempo, pero solo se perciben a través de las señales de las máquinas: pitidos, alarmas, luces que titilan en las pantallas. Uno está parado allí como si fuera un astronauta, con dos capas de tela que cubren los zapatos, dos capas que cubren el cuerpo, dos capas que cubren el pelo, dos capas que cubren las manos, una mascarilla N95 y unos goggles empañados de sudor, y la falsa calma y el traje espacial crean la ilusión de estar fuera del mundo. Sin embargo, lo que impera es la ley de la gravedad. “La gravedad de los pacientes es máxima”, dice Jessica Garduño, una de las médicas del área, experta en Medicina Crítica.
Don Fernando mira en silencio a su alrededor. A su izquierda hay un hombre joven, boca abajo, con una bolsa de hielo en la espalda para aliviar la fiebre. A su derecha, un médico y una enfermera revisan los signos vitales de otro paciente. Al frente hay una cama vacía: un paciente falleció esta mañana. A sus espaldas, pegadas sobre la pared, están las cartas que le escribieron sus familiares para darle ánimos (“Que cada día estés mejor, esa es nuestra esperanza”. “Tu madre te espera con los brazos abiertos”). A su lado, la pantalla del ventilador mecánico dibuja una línea azul cada vez que inhala, una roja cuando exhala. Fernando lleva 16 días en terapia intensiva. Tres días atrás parecía que su suplicio estaba por terminar: había respondido bien y le quitaron los tubos. Pero solo aguantó 24 horas: sus pulmones no resistieron y tuvieron que conectarlo de nuevo al respirador.
Las probabilidades de que una intubación termine en una recuperación son equivalentes a “lanzar una moneda”, señala Garduño: depende de su evolución y la de la propia enfermedad. El SARS-Cov-2 es un virus respiratorio que ataca primero las fosas nasales y la garganta, pero en los casos más graves llega a los pulmones y ataca a los neumocitos, las células que se encargan de oxigenar la sangre. Cuando los pulmones se inflaman y se empiezan a llenar de líquido por la infección, la respiración se hace más difícil y la sangre recibe cada vez menos oxígeno, lo que puede producir una reacción en cadena de fallas en el cerebro, el corazón, el hígado y el riñón.
Desde el momento en que un paciente es intubado, su vida queda en suspenso: sus pulmones dejan de depender de él y quedan en manos de decenas de personas. Los pulmones del Hospital Juárez son un inmenso tanque de casi 6,000 litros de oxígeno líquido que se conecta desde un edificio de mantenimiento a una red de suministro para todos los pacientes y que involucra al menos a 70 personas —inhaloterapeutas, ingenieros, médicos, enfermeras y técnicos— hasta que un ventilador o un monitor empiece a pitar.
“El oxígeno es vital, sin oxígeno tampoco hay hospital”, afirma Luis Orozco, jefe de Tecnovigilancia e Ingeniería Biomédica, responsable del funcionamiento de unas 2,500 máquinas en la institución. El trabajo de Orozco y de su equipo de ocho personas es uno de los menos visibles, pero tiene una presión brutal. Basta con prestar atención a las palabras: “Son máquinas de soporte vital. Literalmente tenemos la vida de los pacientes en estas máquinas”, define la ingeniera biomédica Annette Villamil. De todos modos, la parte más dura del trabajo no es la presión, asegura Orozco, sino cuando “ves una sábana sobre una cama de terapia intensiva y te piden que desconectes el equipo para que alguien más lo use”.
Eso es lo que uno de ellos tuvo que hacer esta mañana en la cama que está frente a la de Don Fernando. Tal vez él estaba despierto, como ahora. Tal vez solo escuchaba lo que sucedía a su alrededor, y no era el único. “El oído es el último sentido que pierden durante la sedación, por eso siempre hablamos con él y todos los pacientes, aunque ellos nunca vean nuestras caras”, cuenta la enfermera Antonia López. Con la mano abierta, Fernando hace una seña de que hay que ir poco a poco. A pesar de que en la UCI las horas parecen transcurrir a otra velocidad, allí se libra una lucha contra el tiempo y se acercan momentos definitivos. Cuando un paciente está intubado, todo se reduce a tres opciones: sacar los tubos (extubación), insertar un tubo en la tráquea (traqueotomía) o la muerte.
Una persona sana respira, en promedio, unas 20,000 veces al día. Lo hace desde que nace hasta que muere y nadie tiene que enseñarle a hacerlo. Tal vez por eso, la doctora Garduño compara el momento de extubar a un persona con el de dar a luz: “Es como devolverle la vida: como cuando nace un bebé y ya no depende de su madre”, explica. Hasta ahora, los pulmones de Fernando no han resistido la extubación, pero él no ha dejado de pelear. “Tal vez tengamos que hacer una traqueotomía, pero hay que seguir pegados a él”, asegura con la voz entrecortada David Sanabria, un médico residente que está a mitad de un turno de 24 horas. Desde su cama, Fernando solo mueve las piernas arriba y abajo, como si montara una bicicleta imaginaria. No hacen falta palabras para entenderlo: dice que le gustaría irse corriendo sano a casa.
Horas después, Don Fernando pasó una mala noche. A la mañana siguiente, los doctores tuvieron que pedir a sus familiares la autorización para hacerle una traqueotomía.
4. Malas noticias
Todo el mundo detesta los silencios incómodos, pero tal vez nadie los detesta tanto como el urólogo Omar Hernández. Sobre todo de lunes a viernes entre las once de la mañana y la una de la tarde, cuando debe dar el parte médico de los pacientes más graves a sus seres queridos. El vacío que se abre cuando dos personas se quedan sin palabras adquiere otra dimensión en esta sala de espera, donde Hernández se encarga de contestar la misma pregunta decenas de familiares: “Doctor, ¿cómo está? ¿Se va a poner mejor?”.
Cuando empezó la pandemia, el hospital abrió una zona frente a urgencias para dar un espacio a aquellos que esperaban la evolución de algún paciente, una especie de sala de espera bajo dos carpas de plástico en el estacionamiento. Los familiares traían comida y cobijas para plantarse día y noche mientras aguardaban noticias. Los informes médicos se daban solo una vez al día, siempre a la misma hora, pero ellos no se iban, y la situación se empezó a descontrolar: cada día llegaban más. El 21 de abril, día en que el Gobierno anunció el inicio de la fase 3 —la más crítica de la pandemia—, el hospital decidió desalojar aquellas tiendas de campaña sin espacio ni distanciamiento social. Pero muchos familiares tampoco se fueron entonces: mudaron sus angustias a un camellón en una de las avenidas que rodean el hospital y permanecieron allí.
Fue por esas fechas que el doctor Omar Hernández, que no sabía operar un ventilador pero tenía más de 10 años de experiencia en el Juárez, puso en pausa sus labores como jefe de Urología del hospital para ayudar con una tarea esencial: atender a aquel grupo de familiares y decirles todo lo que sabía sobre el estado de los pacientes de terapia intensiva. Son enfermos que él no ha visto ni ha tratado médicamente, víctimas de una enfermedad desconocida, sin vacunas ni tratamientos específicos. A la preocupación habitual de aquellos que velan por un paciente internado, la covid-19 ha sumado un nuevo nivel de angustia: desde el momento en que ingresan al hospital, no pueden volver a verlos hasta que salen. Muchas veces no vuelven a verlos con vida.
La pandemia ha dado un vuelco a la relación médico-paciente-familiares, y nadie estaba preparado para eso. “Es un shock para ellos”, afirma Hernández, mientras toma una banca y la pone frente a un viejo escritorio color beige donde tiene la lista de los pacientes más afectados y sus parámetros. Casi todos los casos críticos llegan inconscientes a cuidados intensivos. Un piso más arriba, los colegas de Hernández hacen lo posible para devolverlos a la vida. Aquí abajo, en una sala vacía con un agujero en el techo, donde antes esperaban su turno los donadores de sangre, el urólogo hace lo posible por evitar los silencios, para que sus familiares no los llenen con pensamientos sombríos. “Hace siete días ella estaba bien, ella estaba aquí, ¿qué pasó?”. “El año pasado tuve una neumonía, ¿usted cree que yo pude haberle causado esto a mi hijo?”. Su trabajo es pedir la autorización antes de hacer procedimientos delicados y decisivos, y actuar como mensajero sobre una enfermedad que llega a ser “fulminante en el corto plazo”, afirma.
Una mujer con ropa deportiva entra en la sala vacía, se sienta nerviosa frente a Hernández y sostiene su teléfono para apuntar todas las novedades sobre su padre. “¿Se acuerda que le había comentado que había estado un poco grave?”, le dice el médico. “Actualmente sigue pronado, boca abajo. Habría necesidad de hacerle una hemodiálisis...”. Ella solo asiente. Los diálogos son breves, pero con el paso de los días Hernández ha ido conociendo sus historias, que trazan el mosaico de tragedias y esperanzas de una sociedad. La mujer que ahora está sentada frente a él, por ejemplo, es una madre divorciada con dos hijos. El menor, que tiene unos 9 años, es muy bueno para jugar al béisbol y ha llamado la atención de los reclutadores, que quieren llevárselo becado a Estados Unidos. Su abuelo, que ahora está en terapia intensiva, era el encargado de llevarlo a los entrenamientos en la periferia de Ciudad de México, y lo siguió haciendo cuando se declaró la pandemia: la familia no quería que un virus pudiera arruinar la oportunidad del niño.
“Muy probablemente se contagió allí, cuando el nieto estaba entrenando con otros niños. ¿Cuántos niños pueden tener ese cuadro?”, se pregunta Hernández. A los pocos minutos llega otra mujer con una careta protectora. Su hermano lleva más de una semana internado. “Su estado de salud sigue siendo muy grave”, le explica el médico, “créame que se está haciendo todo lo posible”. El paciente vivía con su hijo de 19 años, que se rehúsa a esperar solo y se queda todos los días afuera del hospital. Pero la hermana del enfermo es la única que entra a recibir el informe. “¿Ella qué le va a decir? ¿Quédate en tu casa? ¿No vengas?”, reflexiona Hernández, como si pensara en voz alta. Ponerse en sus zapatos le ayuda a hablar con ellos, dice. Es todo lo que puede hacer. “Sobre lo que pasa de aquí para allá [señala a la calle] no podemos hacer nada”, dice resignado, después de recibir a tres familiares más.
El Hospital Juárez no ha sido el único que ha tenido que aprender a lidiar con una situación que multiplica la incertidumbre de aquellos que esperan. A principios de mayo, un grupo de familiares irrumpió en el Hospital de las Américas de Ecatepec, en la periferia de Ciudad de México, luego de que algunos de ellos recibieran la noticia de que sus seres queridos habían fallecido. Desesperados porque no podían verlos, los deudos atacaron a médicos y enfermeras, llegaron al patio trasero del sanatorio y abrieron, una tras otra, 25 bolsas de cadáveres para buscarlos. Días después hubo donaciones de tabletas para que familiares e internados pudieran hacer videollamadas, un intento de achicar la brecha entre los que están dentro y los de afuera. En el Juárez existe una iniciativa similar. Y en el Hospital General de México, las personas escriben mensajes sobre botellas de agua o en el papel higiénico para darles ánimos a sus pacientes.
No existen fórmulas para enfrentar una tragedia desconocida. Hernández tampoco tiene rituales para prepararse antes de ver a los familiares. Su única estrategia es la empatía: “A veces me imagino que es mi mamá, a veces me imagino que es mi hermano, a veces me imagino cómo decirle algo muy malo a alguien muy querido de una manera en la que no te desmorones”, cuenta, “si yo me dejo ir, estoy fallando”. Solo los fines de semana se deja ir. Se desahoga con su esposa —que también es médica—, respira profundo, trata de relajarse y juega con sus hijas: lo visten de princesa, se disfrazan para jugar al circo, saltan en el brincolín. El lunes volverá a esta sala vacía a contestar la misma pregunta una y otra vez. Muchas veces sabe la respuesta. Lo difícil es ponerla en palabras.
5. El pasillo
La fronteras entre la angustia y la esperanza son cuatro habitaciones en el tercer piso del Hospital Juárez. Si uno avanza por el pasillo de hospitalización, lo primero que encontrará serán pacientes graves. Si camina un poco más, verá a personas que ya están en recuperación. Si llega hasta el final del corredor, verá la ruta de egresos del hospital, el anhelado camino de regreso. Los más alejados de la salida son también los últimos en llegar: esta área, pensada en un principio solo para los pacientes convalecientes, ahora también recibe a enfermos graves. No tienen dónde más atenderlos.
“Tenemos la casa llena”, afirma la enfermera Catalina Gómez, mientras toma un respiro. Quince minutos antes, el paciente de la cama 363 estaba en estado crítico. En este pasillo retumbaban las alarmas mientras tres enfermeros se arremolinaban en el cancel de una puerta que se abría y se cerraba con cada pitido de las máquinas. “¡Una jeringa del cinco!”, gritaba desde dentro Susana Roldán, la enfermera encargada del turno, y alguien salía disparado a encontrar una inyección. “¡Gasas!”, se escuchaba poco después, “¡Cinta!”.
Casi todo lo que la enfermera necesitaba estaba a medio metro, en el carro rojo —una especie de superbotiquín del tamaño de un minibar—, pero ella no podía tomarlo. Todo lo que entra a los cuartos se contamina, sea un tubo o una persona, entonces sus compañeros tenían que pasárselo desde afuera, apenas abriendo la puerta, y miraban hacia adentro como si presenciaran una lucha cuerpo a cuerpo en la que no podían intervenir. Adentro, la sedación no terminaba de hacer efecto al paciente, que se retorcía de dolor mientras tres doctores intentaban meterle un tubo por la garganta, y una sola enfermera hacía el trabajo que normalmente corresponde a cuatro personas. Tardaron dos horas en estabilizarlo.
“Los últimos días han sido muy deprimentes y frustrantes”, se sincera Gómez, mientras se termina de poner el equipo de protección para ver a otras dos pacientes, “tardamos de dos a tres horas por cada persona grave y, cuando aún no terminas con uno, tienes que apurarte para atender a otro que se puso mal”. La mascarilla oculta la mitad de su rostro, pero es posible ver cómo frunce su ceño. “Hacemos todo lo que podemos, pero no sabemos el impacto que tendrá en ellos o, de plano, no podemos ayudarlos”, dice.
Entre el 15 y el 31 de mayo, durante la elaboración de este reportaje, las cifras de casos confirmados y muertes por coronavirus en México se duplicaron. En dos semanas el país pasó de 45,000 a más de 90,000 contagios, y de 4.767 a 9.930 muertes, según las autoridades sanitarias. En ese lapso, no hubo otra región más afectada que Ciudad de México, que desde el inicio de la pandemia acumula más de 2,200 decesos, más que otros 23 Estados juntos. Un martes por la noche, la misma semana en que el país pasó la barrera de las 9,000 defunciones y el Gobierno empezó a hablar de volver a una “nueva normalidad”, la enfermera Gómez se termina de poner su equipo de protección y resume cómo se ve la nueva normalidad en su turno: “Ahora nos toca repartirnos 40 pacientes entre ocho enfermeras y una encargada”, explica.
Sin embargo, Gómez abre la puerta de un cuarto y pone su mejor cara. “Emma, qué bonitos aretes. Me llamo Caty y voy a hacer tu enfermera, ¿cómo te sientes?”, dice, mientras coloca el termómetro a su paciente, una mujer tímida que sufre diabetes e hipertensión, dos condiciones que pueden agravar las consecuencias de la covid-19. El país tiene un 70% de habitantes con sobrepeso —uno de los más altos del mundo— y más de 100,000 muertes por diabetes cada año. Gómez anota la temperatura, la saturación de oxígeno y otros datos sobre un papelito y lo coloca en el vidrio de la puerta, un método que idearon sus compañeros para monitorear a los enfermos sin tener que quitarse y ponerse aquel incómodo traje espacial cada 15 minutos.
Después de terminar con Emma, la enfermera empieza con Leonor, que está en la cama contigua y es todo lo contrario a su vecina: irreverente y extrovertida. “Ya nos falta poquito, ¿verdad, Emma? Cuando salgamos te voy a conseguir un novio, aunque sea un doctor viejito”, dice, antes de soltar una carcajada. “Yo ya me siento bien, pero esta máquina dice que todavía me falta para salir”, asegura la paciente, que lleva una semana internada. La enfermera le pregunta por qué ya no trae puesto su oxígeno. “Es que ya no siento que lo necesite, pero si ustedes me dicen que me lo ponga, pues me lo pongo”, contesta Leonor, llevando el tubo a la nariz nuevamente.
Afuera es medianoche. Un grupo de jóvenes patina por las calles vacías del barrio de Magdalena de las Salinas y se topa con la Guardia Nacional, que hace rondines de vigilancia alrededor del sanatorio. Adentro, el Juárez es también otro hospital. En los pasillos vacíos solo se ve un rastro de cansancio que va dejando a guardias de seguridad y residentes rendidos sobre camas improvisadas en sillas y bancas abandonadas. A la hora que la mayoría del mundo solo piensa en bajar la guardia, Gómez apenas ha comenzado su jornada. “Llevo 26 años de noche”, cuenta.
“Hay gente que cree que trabajamos menos porque piensan que los pacientes están dormidos, pero en realidad es cuando se complica más todo”, asegura Griselda Peralta, una compañera de turno. El horario nocturno se resume en menos gente haciendo la misma cantidad de trabajo por 12 horas en lugar de ocho, como los otros turnos. Es en la noche, de hecho, cuando cobra más sentido el término enfermera, porque ellas son las que asumen gran parte de la atención a los pacientes. Detectan sus problemas, avisan y, si no hay un médico que pueda atender, actúan.
Hay, sin embargo, una diferencia notable. Mientras que el personal médico de México gana en promedio unos 16,000 pesos (700 dólares) mensuales, el de enfermería, con una abrumadora mayoría femenina, cobra poco más de 9,900 pesos, casi un 40% menos y la mitad de lo que se paga a sus colegas en Chile o en Italia, según una investigación del Senado. A la brecha salarial se suman las agresiones en la calle durante la pandemia, que han ido desde golpes e insultos hasta la masacre de dos enfermeras y su hermana en la ciudad norteña de Torreón el 8 de mayo.
Después del amanecer, mientras el mundo aún intenta descifrar este acertijo frustrante, la enfermera Gómez saldrá del pasillo de hospitalización y recorrerá 30 kilómetros en transporte público hasta llegar a Tecámac, una ciudad dormitorio al norte de la capital, donde su hija y su esposo la esperan con el desayuno. Dormirá hasta las tres de la tarde. Esperará para vivir otra noche, como cada tercer día de los últimos 26 años, y tratará de armar su propio rompecabezas en la oscuridad.
regina
Notas Relacionadas
No hay notas relacionadas ...

